Para empezar a entendernos…
¿Qué es la presión arterial?
La presión arterial es la fuerza que ejerce la sangre sobre las paredes de las arterias al ser bombeada por el corazón.
Es fácil de entender que la presión en las grandes arterias alcanza su valor más alto cuando el corazón se contrae (sístole) y sus valores más bajos cuando el corazón se relaja entre un latido y el siguiente, es decir, durante la diástole.
Hablamos, por tanto, de Presión Arterial (PA) sistólica (PAS), también llamada máxima o alta, y de Presión Arterial (PA) diastólica (PAD), mínima o baja.
La presión arterial se mide en milímetros de mercurio (mmHg).
Primero se registra siempre el valor de la presión arterial sistólica y después la diastólica. Por ejemplo, si nos dicen que nuestra presión es 12/8 significa que la presión arterial sistólica es de 120 mmHg y la presión arterial distólica de 80 mmHg.
En el mundo, la hipertensión arterial (HTA) es responsable de:
- 7.6 millones de muertes cada año (13% del total)
- El 54% de los ictus
- El 47% de los problemas coronarios.
El infarto de miocardio y los accidentes cerebrovasculares son la principal causa de muerte en Europa (el ictus es la primera causa de muerte en la mujer en España). Por tanto, aunque un hipertenso se encuentre asintomático, es obligatorio tomar medidas para controlar sus cifras de Presión Arterial (PA).
Definición hipertensión arterial
En qué cifras debe estar la tensión
La Hipertensión Arterial (HTA) se define como la elevación persistente de la Presión Arterial Sistólica (PAS) también llamada alta, y/o la Presión Arterial Diastólica (PAD), también llamada mínima o baja, por encima de unos límites establecidos como normales.
- En la población adulta, de 18 años o más, se considera que existe Hipertensión arterial (HTA) cuando las cifras de PAS/PAD son iguales o superiores a 140/90 mmHg.
A partir de esas cifras hablamos de hipertensión arterial (HTA) ligera, moderada o grave en función de los niveles de Presión Arterial (PA), y la causa o la lesión que la HTA ejerce sobre sus órganos diana, que son el corazón, los vasos, el riñón y el cerebro.
- En la embarazada se habla de HTA leve cuando las cifras están entre 140-159 / 90-109 mmHg y de HTA grave si las cifras son iguales o mayores de 160 / 110 mmHg.
Los objetivos del tratamiento de la HTA fijados por las Sociedades europeas de Cardiología e Hipertensión se muestran en la tabla adjunta más abajo.
Un proceso asintomático que en muchos pacientes se descubre de una manera casual
Uno de los mayores problemas es que la Hipertensión Arterial (HTA) es un proceso silencioso-asintomático, es decir que no da síntomas (”ni pica ni duele”) por lo que en muchos pacientes su descubrimiento es casual.
A veces el paciente presenta:
- Dolor de cabeza (cefaleas)
- Irritabilidad
- Inestabilidad en la marcha
- Ruido en los oídos (acúfenos)
- Nicturia (levantarse a orinar por las noches)
Pero estos síntomas no presentan una buena correlación con los valores de la Presión Arterial (PA).

En España, 11 millones de personas padecen hipertensión arterial / Freepik
Sin embargo, una elevación mantenida de la PA produce cambios en la estructura y función en los órganos diana (corazón, vasos, cerebro y riñón) por dos mecanismos:
- El propio incremento de la Presión Arterial lesiona el endotelio vascular que es la capa más interna de la pared vascular y que hace contacto con la sangre circulante
- Además, el aumento de PA es un estímulo que induce el crecimiento y la proliferación de las células musculares y del tejido fibroso del corazón y de los vasos.
Como consecuencia de estos cambios:
– Disminuye el diámetro interno de los vasos y aumenta el grosor de la pared de las arterias que se vuelven más rígidas y difíciles de dilatar. Es decir, que aumenta la resistencia que los vasos oponen al flujo de sangre (resistencias vasculares periféricas).
– Aumenta el tamaño y el volumen del corazón (hipertrofia), lo que si bien inicialmente permite incrementar la fuerza con la que se contrae, a la larga es perjudicial porque este aumento del tamaño no se acompaña de un aumento equivalente de los vasos coronarios, lo que se traduce en un menor flujo de sangre al corazón pudiendo aparecer cuadros de isquemia coronaria (angina de pecho, infarto de miocardio), insuficiencia cardíaca y arritmias cardíacas.
- Facilita el acúmulo de grasa en la pared arterial (placa de ateroma) que hace que el diámetro de las arterias se reduzca y se obstaculice el flujo de la sangre. Es decir, que el aumento mantenido de la PA incrementa las alteraciones en los vasos, el corazón, el cerebro y los riñones.
La presión arterial aumenta con la edad y casi el 35% son obesos
Vamos a analizar ahora algunos factores que facilitan el desarrollo de la Hipertensión.
- Edad y sexo. La PA aumenta con la edad en ambos sexos. Las cifras de la PAS/PAD son mayores en varones jóvenes que en mujeres premenopáusicas, pero a partir de los 50 años la prevalencia de HTA en la mujer supera a la del varón. Los anticonceptivos orales y el tratamiento hormonal sustitutivo en la mujer posmenopáusica pueden aumentar la PA.
- Raza. En la raza negra, la HTA y sus complicaciones son más frecuentes a cualquier edad que en los hipertensos de raza blanca.
- Herencia. HTA es una enfermedad multigénica (hay numerosos genes implicados) y heterogénea. Estudios en familias y gemelos indican que el riesgo de ser hipertenso es del 25% en caso de que uno de los progenitores lo sea y del 50% si ambos lo son.
- Factores ambientales. El estrés, las emociones y el frío son factores que modulan las cifras de la PA. La prevalencia de la HTA es mayor cuanto más bajo es el nivel socioeconómico y educativo. La personalidad también es importante, siendo la HTA más frecuente en pacientes con ansiedad, depresión, conflictos de autoridad, tendencia al perfeccionismo, tensión contenida y mayor agresividad.
- Factores dietéticos. Casi un 35% de los hipertensos son obesos y se ha calculado que por cada 10 kilos de peso ganados la PA aumenta unos 2-3 mm Hg.

El medicamento Irbesartan Combix se utiliza para el control de la hipertensión. / I-VIEWFINDER / RAPISAN SWANGPHON
¿La ingesta de sal y de alcohol afectan?
Se ha observado que en áreas con una abundante ingesta de sal aumenta el riesgo de HTA, y que en un 50-60% de los hipertensos la ingesta de sal produce un aumento de la presión arterial (pacientes sal-sensibles). Por tanto, es posible que la ingesta de sal actúe en individuos genéticamente predispuestos.
Lo que sí es importante de recordar es que la reducción de la ingesta de sal facilita el control de la presión arterial (PA) y que los individuos sal-sensibles presentan más complicaciones renales y cerebrales.
También existe una asociación entre ingesta de alcohol y las cifras de PA, observándose que el riesgo de padecer HTA se triplica en los grandes bebedores.
Alrededor del 25% de los hipertensos menores de 60 años presenta un síndrome metabólico, caracterizado por exceso de grasa a nivel de la cintura (obesidad abdominal).
Estos trastornos incluyen aumento de niveles anormales de colesterol o triglicéridos y niveles bajos de lipoproteínas de alta densidad (protectoras) en sangre y diabetes.
El ‘HORARIO’ de la presión arterial:
los valores máximos, entre las 10 y las 12 a.m.
La PA experimenta fluctuaciones a lo largo de las 24 horas, es decir, que presenta un ritmo circadiano.
- En individuos sanos, los niveles se mantienen altos durante el día, alcanzando sus valores máximos entre las 10 y las 12 a.m. y los valores más bajos entre las 12 de la noche y las 4 de la madrugada.
A partir de ese momento las cifras de la PA aumentan. Es decir, que en condiciones normales la PA nocturna disminuye un 10-20% con respecto a las cifras deA diurnas.
Sin embargo, en algunos hipertensos la PA nocturna disminuye menos de un 10% e incluso en algunos individuos la PA aumenta durante el descanso nocturno. Estos grupos de pacientes presentan una mayor hipertrofia cardiaca y un mayor deterioro de la función renal con aparición de proteínas en la orina (microalbuminuria o albuminuria) y de accidentes cerebrovasculares (ictus).
La existencia de un ritmo circadiano de la PA explica por qué para conocer el perfil de riesgo del paciente hipertenso se recurre a la monitorización ambulatoria de la presión arterial (MAPA) durante 24 horas.

hipertension g71b / Foto: frolicsomepl
Causas de una hipertensión arterial
La HTA es un proceso controlado por múltiples genes (multigénico) y factores (multifactorial). Ello explica por qué en el 95% de los pacientes no puede identificarse la causa que produce la elevación mantenida de la PA, por lo que hablamos de HTA esencial o idiopática.
En un 5-6% de los pacientes, la HTA tiene una causa (etiología) conocida; en este caso se habla de HTA secundaria.
Entre las causas que pueden generar una HTA destacamos:
- Enfermedades renales
- Del tiroides
- De las glándulas suprarrenales
- La obesidad
- La apnea del sueño
- Un consumo excesivo de alcohol
- Ciertos fármacos (antiinflamatorios no esteroideos: los fármacos más consumidos por la población; anticonceptivos, esteroides, eritropoyetina, ciclosporina y corticoides, algunos antidepresivos).
Los niveles de PA vienen determinados por la fuerza con la que el corazón bombea la sangre y por la elasticidad de las arterias. En otras palabras, la presión arterial es el producto resultante del volumen minuto cardíaco (cantidad de sangre que bombea el corazón en un minuto) y de la resistencia que ofrecen los vasos arteriales al flujo de la sangre (resistencias vasculares periféricas)
- Presión arterial = volumen minuto x resistencias vasculares periféricas
Pero, aunque no conozcamos la causa del aumento de las cifras de PA sí sabemos que un 95% de los hipertensos lo que presentan es un aumento de las resistencias vasculares periféricas.
En condiciones normales las arterias son unos vasos muy distensibles que ofrecen poca resistencia al paso de la sangre, mientras que en los hipertensos disminuye el calibre (la luz) de las arterias y su pared se hace más gruesa y menos distensible. Es decir, que aumenta la resistencia que los vasos oponen al flujo de sangre (resistencias vasculares periféricas).
Los fármacos antihipertensivos van a producir una relajación de las células musculares lisas de las paredes arteriales y a intentar modificar su estructura para que el vaso se dilate y, de esa forma, disminuyan las resistencias vasculares y la PA.
La mitad de los pacientes hipertensos desconocen que lo son.
Una pequeña reducción de la presión disminuye la mortalidad en un 10%
Hay razones poderosas por las que es necesario tratar la HTA:
- Los estudios realizados en cientos de miles de pacientes hipertensos han demostrado que en ellos el riesgo para desarrollar enfermedad coronaria o cerebrovascular es 2 y 8 veces mayor, respectivamente, que en aquellos que tienen una tensión normal (normotensos).
- Una reducción de 10 mmHg en la PAS (Alta) o de 5 mmHg en la PAD (Baja) disminuye las complicaciones cardiovasculares graves en un 20%, el ictus en un 35%, las complicaciones coronarias en un 20%, la insuficiencia cardiaca en un 40% y la mortalidad por todas las causas en un 10-15%. Estas reducciones son independientes de los valores basales de PA, edad, sexo o grupo étnico.
Objetivos generales: El objetivo final del tratamiento antihipertensivo no sólo es reducir las cifras de la PAS/PAD, sino también disminuir la aparición de complicaciones cardiovasculares y las lesiones de los órganos diana. Para ello resulta imprescindible controlar todos los factores de riesgo.
El tratamiento de la HTA implica cambios del estilo de vida del paciente, además de un tratamiento farmacológico.
Sin embargo, y antes de analizar el tratamiento, es necesario recordar que poco más del 70% de los hipertensos saben que lo son y que más del 50% de los mismos no siguen adecuadamente el tratamiento prescrito.
Por tanto, en la actualidad el principal reto es identificar lo más temprano posible a los pacientes hipertensos y conseguir que el paciente siga de forma correcta el tratamiento prescrito. Esto es difícil si pensamos que la HTA es asintomática durante muchos años, razón por la que muchos pacientes no entienden por qué deben ser tratados ‘de por vida’.
Por otro lado, los fármacos antihipertensivos van a producir reacciones adversas que, en ocasiones, justifican a los ojos del paciente la suspensión del tratamiento. De ahí la importancia de que en primer lugar el médico dialogue con el paciente, y le explique que la HTA es ‘un potencial asesino silencioso’ y que el tratamiento, que sin duda le puede producir reacciones adversas, le va a permitir vivir más y mejor.
¿Sufres hipertensión? Algunas recomendaciones alimenticias para controlarla
Tratamiento no farmacológico: cambiar la dieta y el estilo de vida
Está indicado en todo paciente hipertenso, independientemente de que requiera o no tratamiento farmacológico.
Implica cambios en el estilo de vida que incluyen una dieta baja en grasas y sal, dejar de fumar, reducir el sobrepeso, moderar el consumo de alcohol y realizar ejercicio físico regular.
Estas medidas reducen la PA en unos 4-10 mmHg, lo que indica que sólo podrían normalizar la PA en pacientes con HTA leve, pero mejoran la eficacia de los fármacos antihipertensivos y deberán ser siempre seguidas por el paciente.
La restricción de la ingesta de sodio (menos de < 4 g/día) reduce la PA sistólica/diastólica en unos 7/4 mmHg y ejerce efectos beneficiosos sobre la progresión de la hipertrofia del corazón y los cambios en la pared de los vasos, particularmente en ancianos.
El método más eficaz para restringir la ingesta de sodio es reducir los alimentos ricos en sal (embutidos, conservas, salazones, alimentos precocinados) y su uso en la preparación culinaria de los alimentos. Restringir la sal en la mesa es poco efectivo si ya se la hemos utilizado en la preparación de los alimentos.
En pacientes obesos la reducción de peso es imprescindible y ello implica reducir la ingesta calórica y aumentar el gasto energético realizando ejercicio físico. Los alimentos recomendables son los propios de la dieta mediterránea: frutas frescas, verduras, hortalizas, cereales integrales, legumbres, lácteos desnatados, carne blanca, pescado azul, aceite de oliva y frutos secos.
Por el contrario, se deben abandonar comidas precocinadas, grasas saturadas, dulces y bebidas azucaradas. Se aconseja que el hipertenso realice al menos 30 min de ejercicio aeróbico dinámico (caminar, correr, montar en bicicleta o nadar) moderado o intenso 5-7 días a la semana. El ejercicio físico moderado ayuda a controlar el sobrepeso, reduce la PA y mejora la disfunción endotelial y la resistencia a la insulina en los hipertensos diabéticos, y disminuye el riesgo cardiovascular del paciente.
Aunque las técnicas de relajación pueden producir un cierto efecto beneficioso a corto plazo, parecen ser de escasa utilidad como tratamiento a largo plazo.
La ingesta de alcohol debe limitarse como sigue; a 14 (varones) y 8 unidades (mujeres) a la semana (1 unidad = 125 ml de vino o 250 ml de cerveza). Un consumo excesivo de alcohol aumenta la PA y lesiona el corazón y los vasos.
Los fumadores presentan cifras de PA más altas que los no fumadores y el tabaco puede reducir la eficacia de algunos antihipertensivos por lo que el hipertenso debe dejar de fumar.
hipertension 564 / Foto: stevepb
Hay más de 60 fármacos eficaces y seguros que se pueden combinar
La decisión de iniciar un tratamiento con fármacos antihipertensivos debe basarse en dos criterios: los valores de PAS/PAD y el grado de riesgo cardiovascular del paciente.
A priori se debe de tratar farmacológicamente a todos los pacientes que presenten cifras de PAS/PAD superiores a las normales (mayor o igual a140/90 mm Hg) tras haber probado las medidas no farmacológicas.
La presencia de otras enfermedades cardiovasculares (insuficiencia cardiaca, accidentes cardiovasculares, diabetes) incrementa el riesgo cardiovascular y cuanto mayor sea éste, más esfuerzos se deben realizar para controlar la PA.
Hoy disponemos de varias familias de fármacos que han demostrado su seguridad y eficacia para controlar las cifras elevadas de la PA y que reducen de forma significativa las complicaciones cardiovasculares: diuréticos, bloqueantes de los receptores beta-adrenérgicos, antagonistas del calcio e inhibidores del sistema renina-angiotensina-aldosterona (inhibidores de la enzima de conversión y antagonistas de los receptores de la angiotensina).
Pero a pesar de disponer de más de 60 fármacos distintos, eficaces y seguros, un 40% de los hipertensos no tiene sus cifras de PAS/PAD controladas (entre 140 y 90 mmHg), lo que se traduce en un marcado incremento en la morbimortalidad cardiovascular y en los costes sanitarios.
Debemos recordar que un único fármaco antihipertensivo reduce la PAS/PAD unos 7-13 / 4-8 mmHg y sólo controla la PA en un 40-60% de los pacientes.
Además, los pacientes que responden a un determinado grupo de fármacos antihipertensivos pueden no responder a otro grupo, lo que nos confirma que la HTA es una variable multigénica y multifactorial.
Por tanto, si en las guías se recomienda reducir las cifras de PAS/PAD por debajo de < 130/80 mmHg, es evidente que la mayoría de los pacientes requerirán la combinación de dos o más fármacos (tantos más cuanto mayor sea el riesgo del paciente) que presenten mecanismos de acción distintos, pero complementarios.
Esa ‘combinación’ permitiría:
- Obtener efecto antihipertensivo aditivo.
- Alcanzar un control más rápido y sostenido de la PA, algo de gran importancia en pacientes de alto riesgo.
- Aumentar el porcentaje de pacientes controlados (~80%).
- Simplificar el tratamiento, lo que se traduce en un mejor seguimiento y disminuye el porcentaje de abandonos.
- Reducir/revertir las lesiones de los órganos diana más que cualquiera de los componentes de la combinación por separado.
El 65% NO SIGUE EL TRATAMIENTO correctamente
Uno de los principales obstáculos en el tratamiento de la HTA es su naturaleza asintomática, incluso en pacientes con cifras tensionales muy elevadas.
Esto hace que sea muy difícil convencer a un paciente “que se encuentra bien” de que debe seguir durante toda su vida un tratamiento que produce reacciones adversas que en ocasiones son molestas y pueden disminuir su calidad de vida.
El resultado es que el 65% de los pacientes no sigue el tratamiento prescrito de forma correcta y ello se traduce en que menos del 45% de los hipertensos tratados presentan cifras de PAS/PAD inferiores a 140/90 mmHg.
Y el problema se agrava de forma importante en los pacientes diabéticos o con una insuficiencia renal crónica, en los que el control se consigue en menos del 15% de los pacientes.
Por tanto, es imprescindible comprobar que el paciente sigue el tratamiento y que lo hace de forma adecuada. El problema aumenta en la población anciana, en la que en un porcentaje importante tiene una incapacidad física o psíquica para tomar la medicación.
El incumplimiento del tratamiento se traduce en un incremento en los gastos sanitarios derivados tanto de la asistencia sanitaria (consultas, asistencia a urgencias, hospitalizaciones por enfermedades cardiovasculares) como en la falta de productividad, y es responsable de entre un 2 y un 12% de las hospitalizaciones.
Es decir, que un buen seguimiento es además muy rentable, ya que reduce de forma importante los costes sanitarios.

Factores de riesgo de la hipertensión arterial
Hipertensión, factor de riesgo para ictus, infartos…
La hipertensión arterial (HTA) es el factor de riesgo modificable más importante para el futuro desarrollo de las siguientes enfermedades:
- De los vasos coronarios que perfunden el corazón, lo que produce una cardiopatía isquémica que se manifiesta como angina de pecho, infarto de miocardio o muerte súbita.
- Accidentes cerebrovasculares, como ictus isquémico (infarto cerebral) debido a trombos o embolismos o ictus hemorrágico (hemorragia cerebral),
- Insuficiencia cardiaca. El corazón no es capaz de aportar el oxígeno y los nutrientes a los distintos tejidos del organismo.
- Hipertrofia ventricular izquierda. Es decir, que aumenta el tamaño y grosor de la pared de los ventrículos.
- Insuficiencia renal. Los riñones no eliminan el exceso de líquido, de sales y de minerales, y los desechos de nuestro metabolismo. Nefropatía hipertensiva o nefrosclerosis.
- Arterosclerosis. Depósito de colesterol y otras sustancias en las paredes de las arterias que reduce el flujo sanguíneo en ese órgano o tejido.
- Enfermedad vascular periférica: daño u obstrucción en los vasos sanguíneos de brazos y piernas.
- Disección (desgarro) de la pared de la aorta).
Objetivos del tratamiento: reducir la PA en todos los pacientes por debajo de 140/90 mmHg, y si el tratamiento se tolera bien, bajar a 130/80 mmHg o menos en la mayoría de los pacientes.
Sin embargo, no se debe reducir la PAS por debajo de 120 mmHg y la PAD por debajo de 80 mmHg , se recomienda: No reducir la PAS por debajo de 120 mmHg y la PAD por debajo de 80 mmHg

Cifras óptimas de la presión arterial
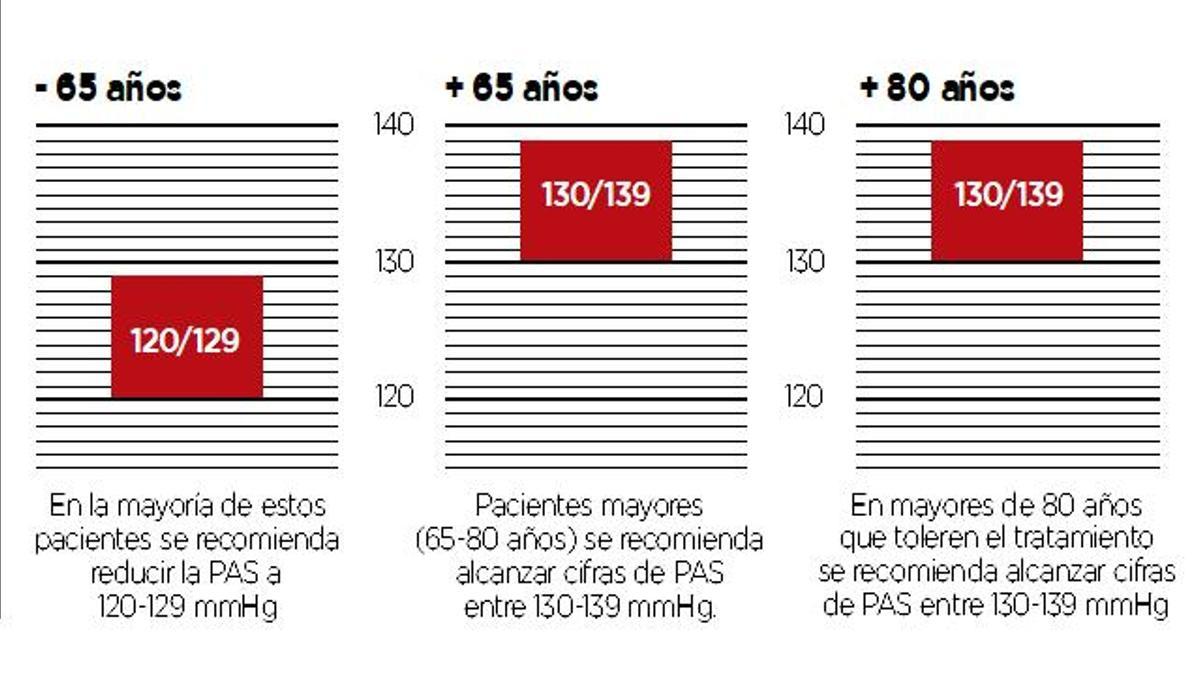
La presión arterial, por edades
La Hipertensión en cifras
El número de pacientes hipertensos ha aumentado de forma importante en los últimos años, pasando de 594 millones en 1975 a 972 millones en 2000 y se calcula que alcanzaremos los 1.500 millones en 2025.
La HTA afecta a más del 20% de los adultos entre 18 y 65 años, y aumenta hasta casi el 60-70% en las personas de más de 65 años.
Dado que la población cada vez vive más, el número de hipertensos aumenta día a día. España es el país con la población más envejecida de Europa y se espera que en el año 2025 las personas mayores de 65 años representarán el 18.5% de la población total española, por lo que es evidente que la HTA supone un grave problema que se traduce en importantes repercusiones sanitarias y socioeconómicas.
En la actualidad se calcula que en España habría más de16 millones de hipertensos, y que el 42,6% de la población adulta es hipertensa.
No es pues de extrañar que un aumento de las cifras de la presión arterial (PA) constituya uno de los motivos más frecuentes por los que se consulta al médico en nuestro país.
El problema se magnifica si pensamos que en España hay 3 millones de hipertensos que desconocen que lo son y, por tanto, no se tratan.
Y lo más preocupante, 9 millones de hipertensos no tienen su PA controlada. Más aún, el número de hipertensos aumentará en nuestro país en los próximos años como consecuencia de que cada vez reducimos más la cifras de la PA que consideramos óptimas.
Además, en casi un 80% de los pacientes la HTA coexiste con otros factores de riesgo cardiovascular como obesidad, tabaquismo, hipercolesterolemia (aumento en los niveles de colesterol en la sangre), diabetes (aumento de las cifras de glucosa en la sangre) o sedentarismo.
La coexistencia de más de un factor de riesgo produce un incremento no aditivo sino exponencial en el riesgo cardiovascular; es decir, que cuando existen 2 factores de riesgo puede aumentar de 2 a 5 veces.
Ello explica por qué el tratamiento del paciente hipertenso implica actuar de forma simultánea sobre todos los factores de riesgo para alcanzar el máximo beneficio terapéutico.

La presión arterial en datos
Tipos de Hipertensión
HTA refractaria: es aquella en la que a pesar de que el paciente está tratado con al menos 3 fármacos (uno de ellos un diurético) la PAS/PAD sigue siendo mayor o igual a 140/90 mmHg.
HTA sistólica aislada: predomina en la población anciana, y se caracteriza por valores de PAS mayores de >140 mmHg, mientras que la PAS es casi normal (<90 mmHg).
Urgencia hipertensiva: una elevación aguda de la PA que se asocia con daño de los órganos diana: corazón, riñón, cerebro o vasos, que pone en peligro la vida del paciente y requiere reducir las cifras de la PA de forma inmediata.
HTA de “bata blanca”: aparece en individuos que presentan cifras de PA elevadas en la consulta, pero son normotensos fuera de la consulta. Está presente en un 30-40% de los individuos con valores elevados de la PA en la consulta.
HTA enmascarada: Se trata de hipertensos que tienen cifras de PA normal en la consulta, pero cifras de PA elevadas fuera de ella. Aparece en un 15% de los pacientes con PA normal medida en consulta.
Para descartar la HTA de bata blanca o la HTA enmascarada se recurre a la monitorización ambulatoria de la presión arterial (MAPA), a través de un dispositivo que permite registrar la presión arterial durante 24-48 horas mientras el paciente realiza su rutina diaria.
No me lo puedo creer
Hace menos de un siglo la ciencia hablaba así de la presión arterial
Hay algo de verdad en el dicho de que el mayor peligro para un hombre con una presión arterial alta reside en su descubrimiento, porque es seguro que algún tonto intentará reducirla” (John Hay, profesor de Medicina Interna en la Universidad de Liverpool, 1931).
“La hipertensión puede ser un importante mecanismo compensador que no debe ser manipulado, incluso si fuera cierto que pudiéramos controlarlo” (Paul Dudley White, Hospital General de Massachusetts, Facultad de Medicina de Harvard, 1937).
*Juan Tamargo es Catedrático de Farmacología, Facultad de Medicina de la UCM, Académico Correspondiente de la Real Academia Nacional de Medicina, Académico Numerario de la Real Academia Nacional de Farmacia y Académico numerario de la Real Academia de Ciencias Veterinarias.
